
Este Blogpost recoge la participación como moderadora de la Dra. Cristina López - García Gallo del Servicio de Neumología del Hospital Universitario Puerta de Hierro en Majadahonda (Madrid) y del Dr. Javier Pérez Pallarés Neumólogo Intervencionista del Hospital General Universitario Santa Lucía (Cartagena) como ponente.
Este contenido va dirigido no solo a neumólogos sino a profesionales de otras especialidades que se han visto implicados en el manejo y diagnóstico de sus pacientes.
Introducción
Dra. Cristina López.
¿Por qué la ecografía ha sido útil en la neumonía por COVID?
El aire que hay en los pulmones es un mal transmisor del ultra sonido y nosotros cuando no hay lesiones pegadas a la pared del tórax no podemos verlas, sin embargo podemos detectar enfermedades o problemas como masas que contactan con pared, podemos verlas con ultrasonido, y esto es lo que ocurre en la neumonía por COVID, como sabéis los infiltrados de neumonía por COVID son infiltrados periféricos subpleurales, y esto ha hecho que la ecografía se haya convertido en una técnica de gran utilidad para el manejo de los pacientes con neumonía por COVID.
Roberto Copetti planteó que el ultrasonido sería el estetoscopio del milenio, lo cual se comprobó que es así, nosotros llegamos a la conclusión de que la ecografía es una herramienta más para el control de pacientes de COVID-19, además actualmente disponemos de equipos mucho más portátiles, sencillos de manejar, mucho más fáciles de trasladar a las habitaciones de los pacientes, mucho más fáciles de proteger, todo esto ha llevado a que los utilicemos en el día a día de los pacientes con COVID.
A día de hoy, hay muchos estudios y artículos que han demostrado la efectividad de la ecografía para el diagnóstico de pacientes con COVID, uno de estos artículos fue publicado por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR), del que uno de los autores es el Dr. Javier Pérez Pallares que nos acompaña.

Presentación
Dr. Javier Pérez Pallarés
¿Por qué tenemos que seguir usando la ecografía cuando aparentemente ya no estamos en crisis?
Porque hemos tenido muchos problemas con diagnósticos en fase aguda y a pie de cama, la enfermedad tiene síntomas que se pueden fácilmente confundir con una gripe, procesos víricos o bacterianos.
Hemos tenido resultados analíticos, pero estos datos no son realmente representativos y no hemos sabido darle un valor específico.
En cuanto a la prueba diagnóstica PCR, todo dependía mucho de la toma de la muestra, cómo se trataba, y como resultado hemos tenido varios falsos negativos sin contar las horas entre la recogida de muestra y el resultado final.
Los test serológicos tienen un gran problema, ya que desde que hay una infección tenemos 7 días en los que estamos completamente ciegos y no sabemos si el paciente está o no contagiado y no podemos tomar las medidas adecuadas.
Con todo esto no nos podíamos apoyar en nada, que es lo que teníamos a mano en los hospitales, las radiografías que nos han ayudado a ver los infiltrados y sobre todo el TAC que se ha considerado como la herramienta principal para el diagnóstico de la neumonía por COVID.
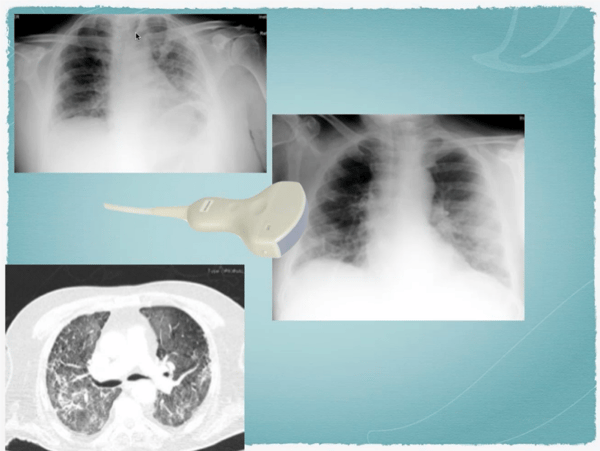
Radiografía típica de un paciente con COVID-19
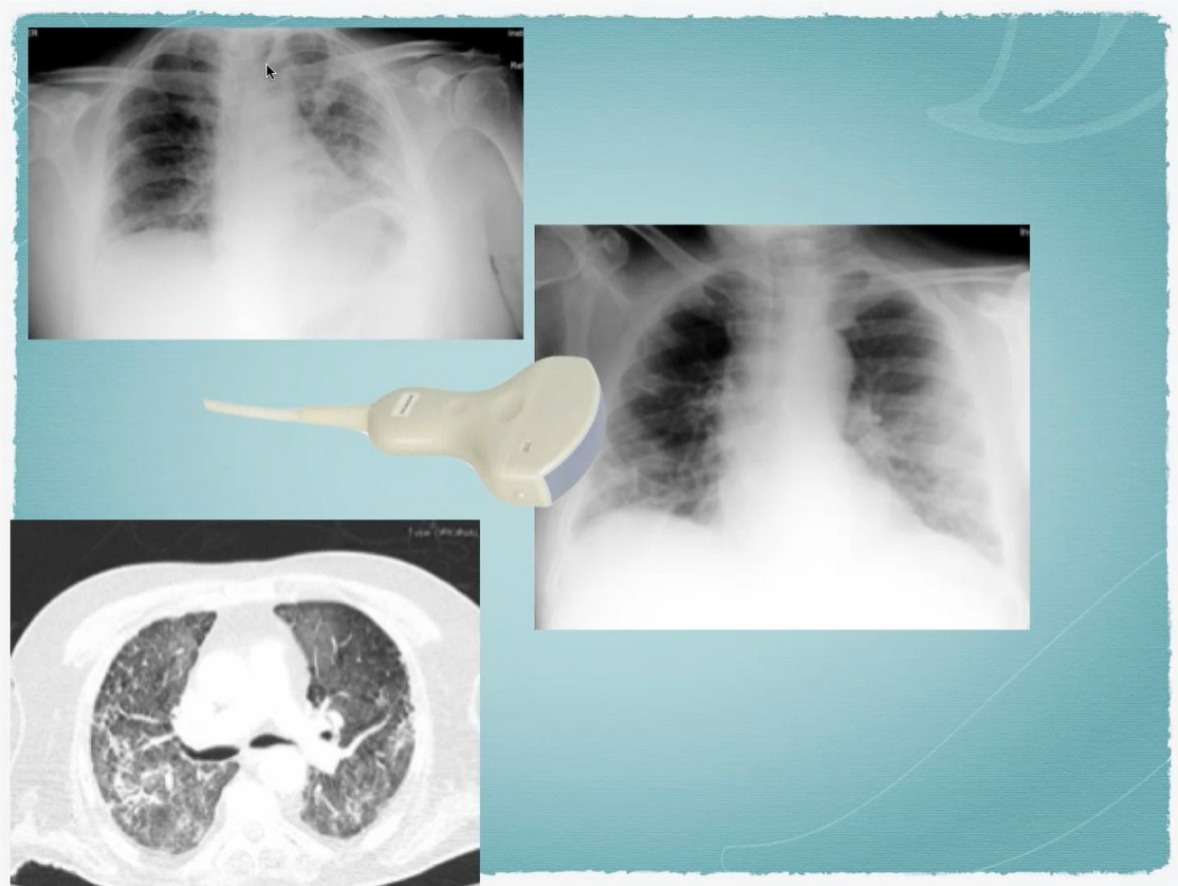
Podemos ver infiltrados subpleurales sobre todo en lóbulos inferiores y segmentos posteriores. Ya que el COVID produce este tipo de infiltrados, es que podemos usar la ecografía.
¿Porque es necesario usar la ecografía en este momento?
Porque no en todos los sitios tenemos un TAC o una radiografía, además del riesgo de llevar a un paciente a la sala de TAC o radiografía cuando el paciente es altamente contagioso.
Gracias al desarrollo de los nuevos equipos de ecografía podemos combatir mejor esta enfermedad, mientras más portátiles y más pequeños sean, más fácil será protegerlos.
La innovación tecnológica nos permite usar estas sondas inalámbricas vía wifi o vía bluetooth, conectadas a un móvil o a una tableta, donde podemos ver todo tipo de imágenes y la seguridad de no contagiar y poder pasar de un paciente a otro es mucho mayor.
¿Qué sonda utilizaríamos para hacer la exploración de un paciente de COVID?
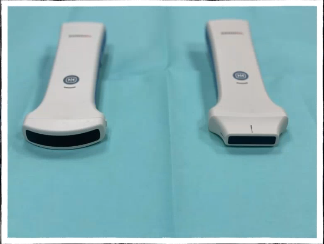
Cualquiera de las dos sondas nos valdría para ver la afectación pleural y subpleural que tiene la neumonía por COVID, estas sondas son más económicas que el equipo grande, si tuviera que recomendar alguna en particular sería la sonda Convex ya que con la sonda lineal no podríamos ver la pleura, pues la zona posterior y del tórax suelen tener una gran concentración de líquido adiposo, lo ideal sería tener las dos.
La facilidad que nos brindan estas sondas son la protección, podemos utilizar bolsas para cubrir y proteger las sondas (se pueden utilizar hasta las del mercado) en comparación con una bolsa para cubrir una sonda grande.
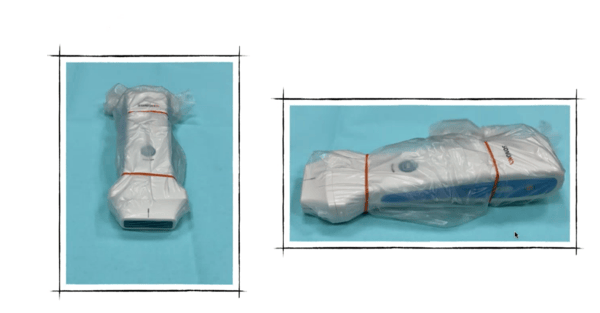
Mirar la diferencia con la protección de los ecógrafos grandes, en una sala en la que tendríamos que forrar el ecógrafo entero con un plastificado y los más probable es que entre paciente y paciente habría que quitar y volver a poner el plastificado.

En cambio, con las sondas pequeñas, simplemente con cambiar la bolsa protectora y proteger el móvil, será suficiente para pasar de un paciente a otro.
Así realizaríamos la exploración a pie de cama, se podría hacer inclusive con un solo ecografista.
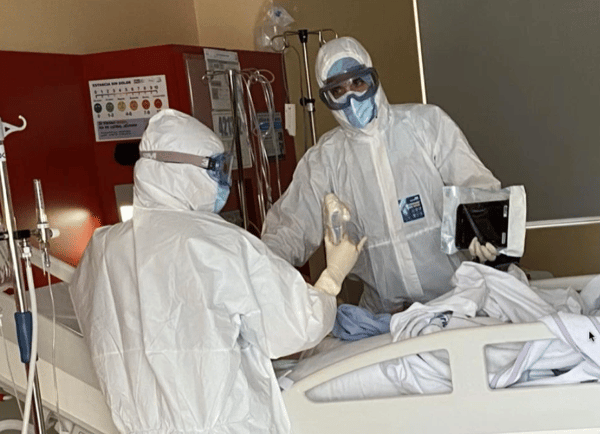
Como realizar la operación
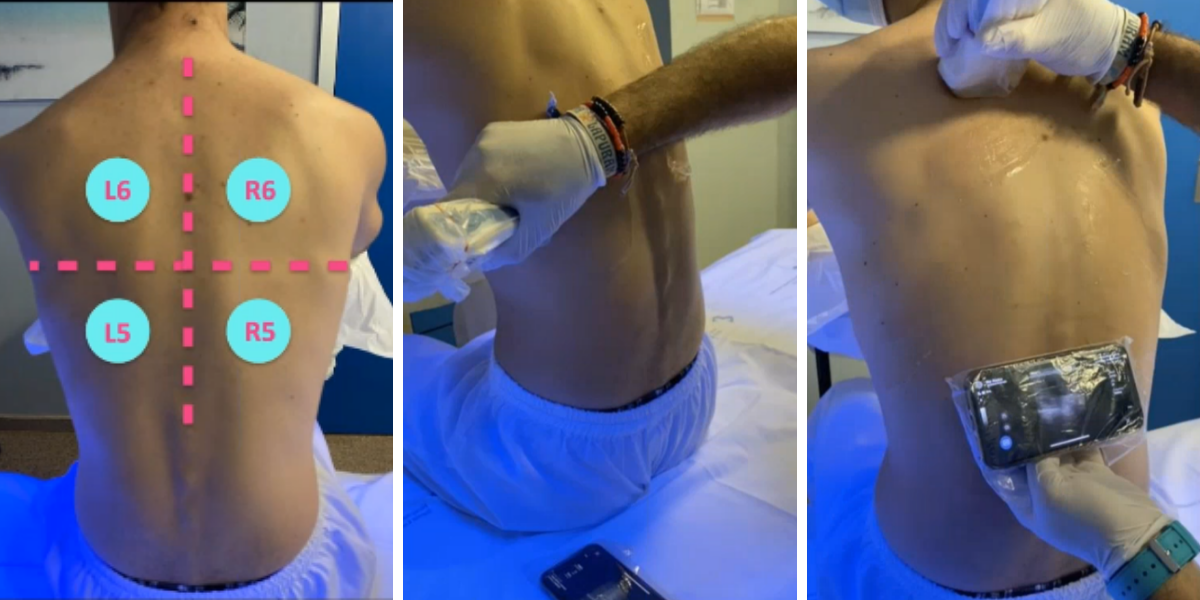
Se tienen que explorar 12 puntos en el tórax de un paciente, pero en el caso de que el paciente no pueda sentarse, exploraremos solo 8 zonas.
Boca arriba dividimos al paciente en 4 zonas, trazamos 2 líneas imaginarias, una que pasa por el esternón y otra horizontal por las areolas mamarias.
Extendemos la misma línea horizontal hacia la zona axilar posterior, la zona lateral queda dividida en 2 zonas, zona lateral superior y zona lateral inferior.
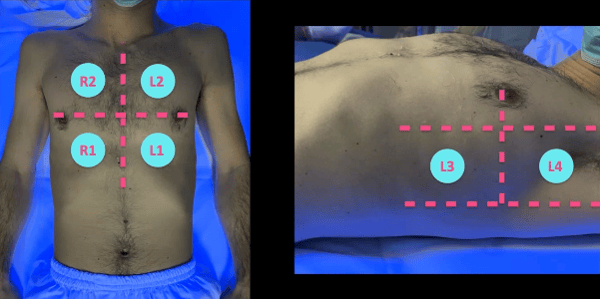
Cómo hacer la exploración
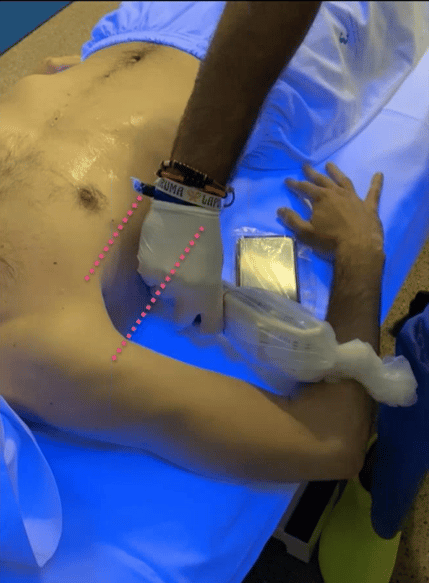
Tenemos que empezar desde las zonas inferiores y de la zona medial a la lateral, exploramos todos los espacios intercostales, empezando por las zonas inferiores porque son las más afectadas.
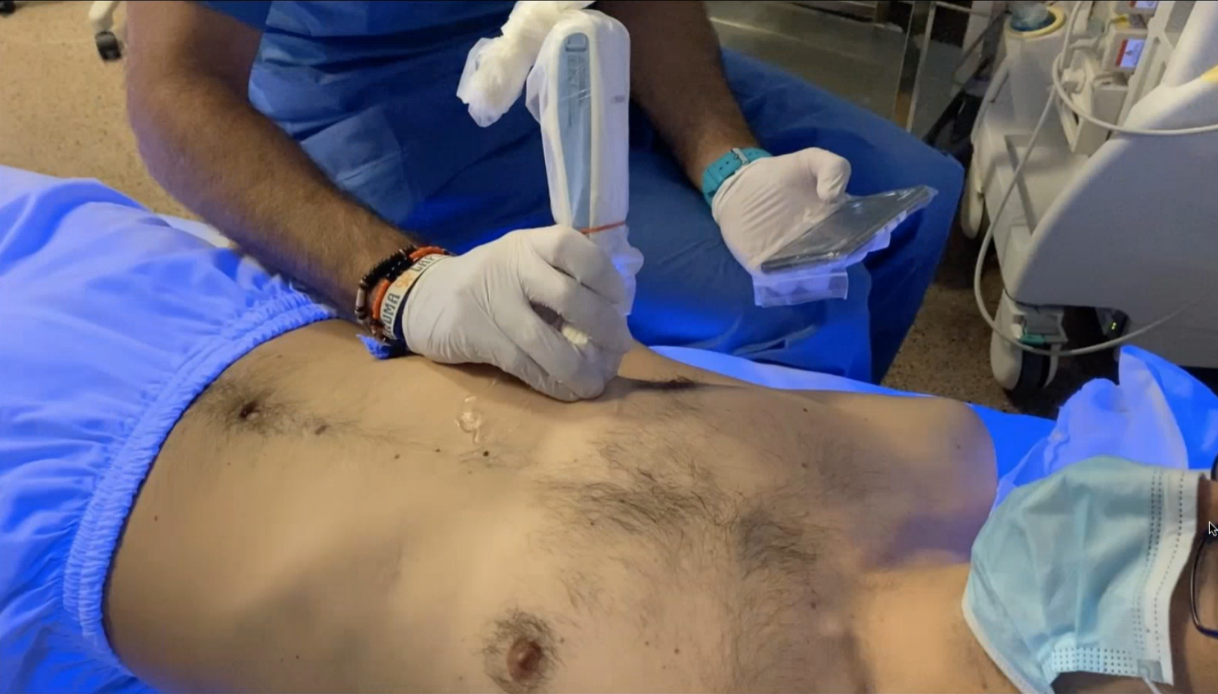
Con un móvil podemos ver la imagen con una gran calidad, una vez que hemos terminado la exploración de las zonas anteriores, pasamos a la zona lateral y de nuevo de zona inferior a superior (ubicamos el brazo en 90 grados) para tener el mayor espacio disponible para la exploración.
Cuando el paciente es joven y puede estar sentado dividimos la zona posterior en 4 cuadrantes, con una línea que pasa por la columna vertebral y otra por debajo de las escápulas, para realizar la operación recomiendo dejar el dispositivo de visualización en la camilla para ver las zonas inferiores y lo toméis de nuevo cuando se haga la exploración de las zonas superiores.
Empezamos de media a lateral, todos los espacios intercostales y de abajo hacia arriba.
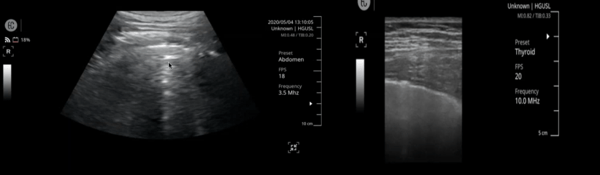
La exploración de los 12 puntos nos puede llevar unos 5 minutos como mucho, sin ser experimentado.
Como identificar la neumonía por COVID
Para identificar esta enfermedad solo tenemos que poner atención en 4 puntos:

Las líneas A en un paciente normal son líneas horizontales y equidistantes, paralelas a la línea pleural, como en el cuadro de la izquierda, en caso de que las líneas desaparezcan como en el cuadro de la derecha, sabemos que ese paciente tiene un problema subpleural que sería compatible con una neumonía por COVID.
Líneas B. En un paciente normal se divisarían entre 2 o 3 líneas B por campo, si hay muchas líneas se considera patológico.
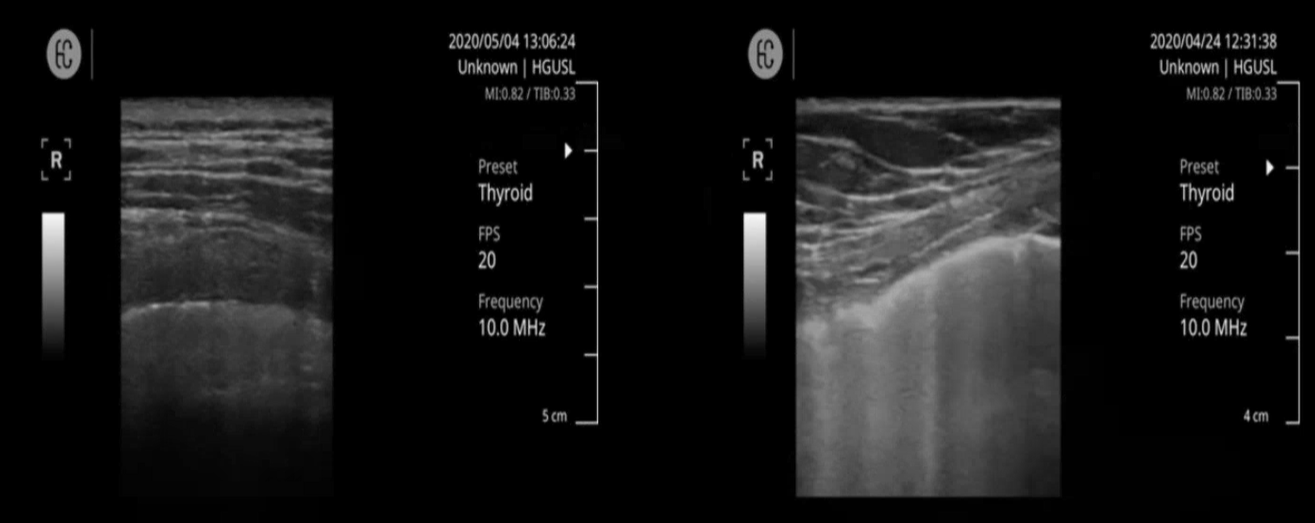
En cuanto al espacio subpleural podemos tener zonas con derrame pleural que sería bastante raro en una neumonía por COVID.
Correlación entre las imágenes de un TAC y las imágenes ecográficas
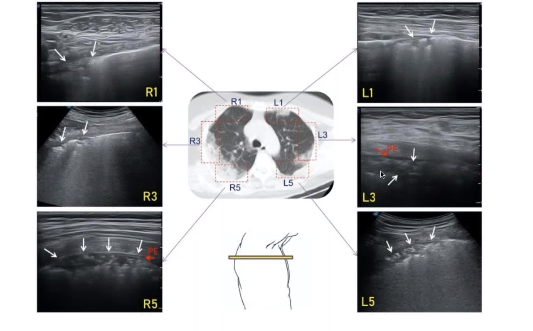
R3.- En la zona de infiltrados subpleurales, se puede ver una línea pleural irregular,
R5 y L5.- Aparecen consolidaciones subpleurales.
L1.- Esta es una zona rara de colocación de los infiltrados, podemos ver un engrosamiento pleural nodular.
Imágenes del mismo paciente que ha empeorado
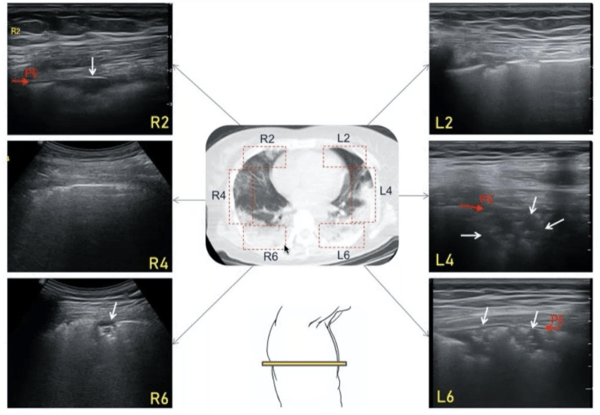
L6- L4.- podemos ver consolidaciones mucho más grandes en el espacio subpleural y de mayor gravedad.
Esquema de la cronología de una neumonía por COVID
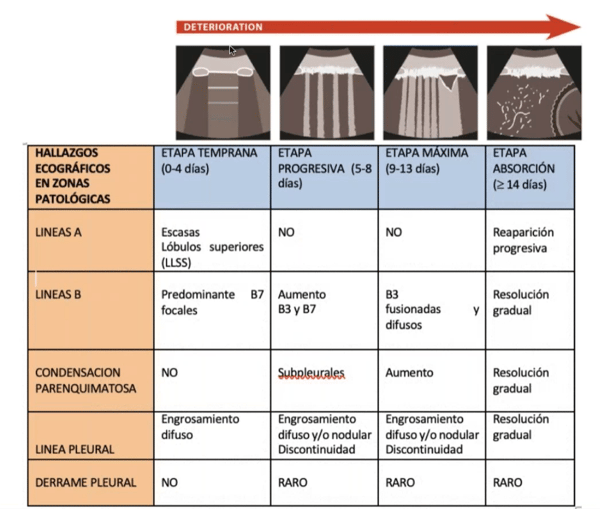
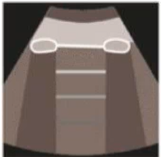
- Comenzamos por un paciente normal con líneas A.
- Conforme se va deteriorando la pleura se va engrosando, apareciendo líneas B con una separación de 7mm entre cada una de ellas.

- Sigue el empeoramiento del paciente, las líneas B se van juntando y aparecen consolidaciones subpleurales.

- Las consolidaciones subpleurales se van absorbiendo con el paso de los días
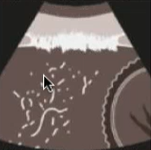
Etapa temprana: Día 4
Podemos ver que en los espacios superiores aparece alguna línea normal. Pero mientras vamos bajando aparece un engrosamiento de la línea pleural y van apareciendo líneas B escasas, focales con una separación de 7mm entre cada una de ellas.
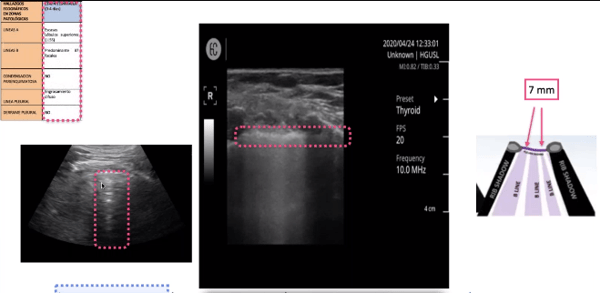
Etapa Progresiva: Día 5
Las líneas B se van juntando con una separación de 3mm, la línea pleural aparte de estar engrosada presenta engrosamientos nodulares pequeños.
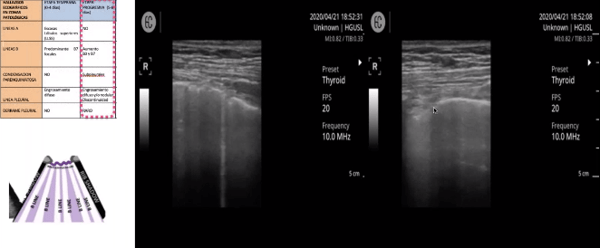
Etapa Máxima: Día 9-13
La líneas B se van fusionando y como son líneas B mucho más juntas, aparece un pulmón casi blanco por tanta fusión de líneas B.
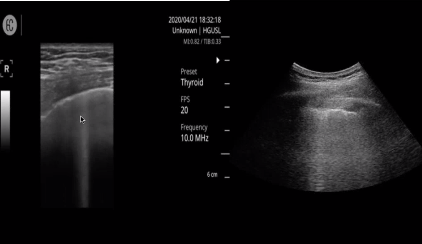
Después de los 14 Días
Aparecen grandes consolidaciones subpleurales que se ven claramente en esta imagen, línea pleural engrosada.
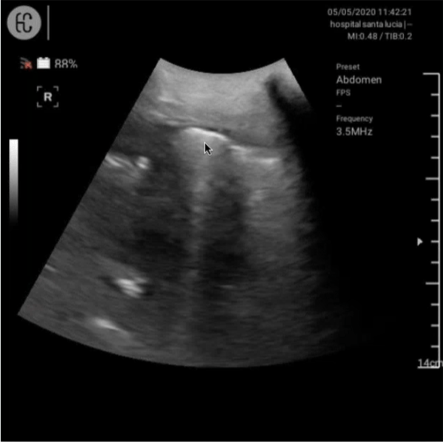
Etapa de Absorción
Aparece una línea subpleural muy fina, sin líneas B, en este caso hay una resolución de los infiltrados parenquimatosos sin tener que realizar otro TAC al paciente y sin tener que realizar muchas radiografías en la planta, que es un proceso altamente peligroso por el contagio que puede llevar ese equipo por el resto del hospital.
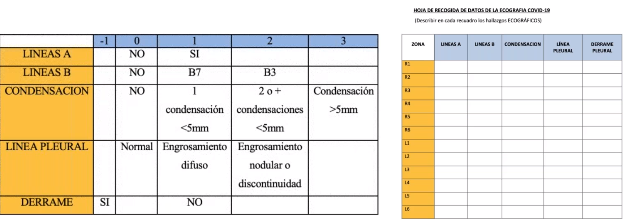
Hoja de datos
Proponemos hacer una hoja de datos en la que daremos una puntuación, que hemos estado desarrollando en nuestro hospital, para dar un valor numérico a cada una de las zonas que hemos explorado y que no sea dependiente del observador.
Estamos en mitad de un estudio, lo tenemos como ejemplo y es el que estamos usando nosotros, hay otros artículos que están sacando otro tipo de puntuaciones.
Ejemplo práctico
Tenemos un ejemplo de una paciente que llegó a emergencias, sospecha PCR negativa, que tiene un infiltrado subpleural en la parte derecha, el neumólogo le hace una ecografía en la base izquierda donde encontramos multitud de líneas B justo en esa zona, nos confirma claramente la afectación subpleural que no se ve clara en la radiografía.
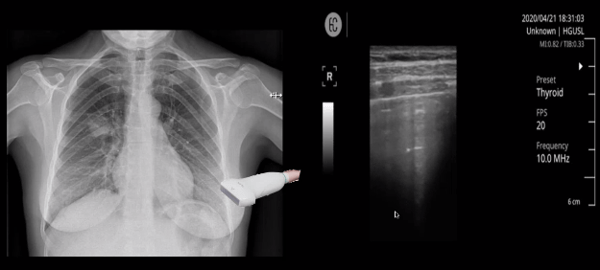
En el lado derecho no sabíamos que era una imagen parahiliar derecha, aparece una fusión de líneas B, encontramos un empeoramiento de esa zona y era una consolidación anterior, podría tratarse de una mama muy densa, y con la ecografía podemos ver claramente que es una neumonía por COVID.
Limpieza de los equipos:
Hay muchísimos ejemplos, lo único es cambiar la bolsa, hacer una limpieza normal como la que hacemos con cualquier equipo y podríamos pasar al siguiente paciente.
"Ésta debería ser la mesa de cualquier médico ya sea primario o de cabecera cuando atiendan a pacientes respiratorios".

Responde a las necesidades de tus pacientes,
sin incurrir en gastos excesivos.
Pregúntanos por EL MODELO DE NEGOCIO que te conviene




